Гонка за создание вакцины от коронавируса: кто лидирует и как это повлияет на глобальную эпидемиологию
- Гонка за создание вакцины от коронавируса: кто лидирует и как это повлияет на глобальную эпидемиологию
- Связанные вопросы и ответы
- Какие страны участвуют в гонке за создание вакцины от коронавируса
- Сколько времени потребуется для создания эффективной вакцины от коронавируса
- Какие компании и исследовательские группы участвуют в разработке вакцины
- Какие технологии используются для создания вакцины от коронавируса
- Какие препятствия могут возникнуть на пути к созданию эффективной вакцины
- Как будет проходить тестирование вакцины на людях
- Сколько стоимость разработки вакцины от коронавируса
- Как будет производиться массовое производство вакцины
- Как будет распределяться вакцина между странами
Гонка за создание вакцины от коронавируса: кто лидирует и как это повлияет на глобальную эпидемиологию
В США первой компанией, начавшей клинические испытания, стала Moderna. Она16 марта при исследовательском центре Kaiser Permanente Washington Health Research Institute. В рамках исследования две дозы препарата с интервалом в месяц введут 45 добровольцам в возрасте от 18 до 55 лет. Прототип получил название mRNA-1273. Особенность подхода Moderna заключается в том, что в вакцине нет возбудителя — только кусочек его генетического кода. Разработкой вакцины в США занимаются также Arcturus Therapeutics, Johnson & Johnson и Inovio Pharmaceuticals in the US.
Основные игроки в Европе — две немецкие биофармацевтические компании, BioNTech и CureVac. Они специализируются на исследованиях матричной РНК-терапии (мРНК-терапии), также известной как «антисмысловая». Этот метод лечения основан на выключении синтеза белка, участвующего в развитии заболевания. CureVac собирается начать клинические тесты своей вакцины от коронавируса летом; компания разрабатывает ее совместно с федеральным Институтом Пауля Эрлиха по производству вакцин и биомедицинских лекарственных средств. В понедельник, 16 марта, CureVac сообщила о намерениисвои производственные мощности, чтобы в будущем иметь возможность производить «миллиарды вакцин».
BioNTech планирует начать клинические испытания уже в апреле этого года. Компании помогают в разработкеи.
В Китае в ближайшее время такжеклинические испытания. Прототип вакцины, названный Ad5-nCoV, разработала Академия военно-медицинских наук Китая совместно с гонконгской компанией CanSino Biologics. 16 марта они получили разрешение от властей КНР на проведение тестов на людях. Исследователи собираются ввести вакцину 108 здоровым гражданам от 18 до 60 лет в трех разных дозировках, свидетельствуетклинических испытаний. Тесты будут проводиться в лаборатории в Ухане.
В Великобритании первые клинические испытания вакцины под названием ChAdOx1в следующем месяце — прототип разрабатывает группа ученых из Оксфордского университета. В марте должны начаться доклинические тесты на животных, они пройдут в лаборатории Портон-Даун под Солсбери.
18 марта о начале испытанийи Всемирная организация здравоохранения.
Между Китаем и США разворачивается гонка за первенство в создании вакцины. Для КНР первой создать вакцину стало вопросом национального престижа: Пекин рассматривает сложившуюся ситуацию как отличную возможность распространить свое влияние в мире за счет оказания помощи странам, страдающим от эпидемии, пишет The New York Times. Китай предоставляет своих специалистов и оказывает гуманитарную помощь Европе: в частности, 18 марта он объявил о планах отправить туда более 2 млн медицинских масок и 50 тыс. тестов на коронавирус.
В свою очередь, США, как стало известно из публикации немецкого издания Welt am Sonntag, пытались за $1 млрд перекупить вирусологов CureVac и перевезти на свою территорию штаб-квартиру компании из немецкого Тюбингена. Предложение о продаже главе CureVac Даниэлю Маникелле было сделано на встрече американского президента Дональда Трампа с топ-менеджерами фармацевтических компаний 2 марта в Белом доме. 11 марта Маникелла неожиданно и без объяснения причин покинул CureVac, а вместо него председателем правления компании стал создатель компании Ингмар Хёрр, который отошел от управления в 2018 году.
Планы администрации США вызвали негативную реакцию руководства ФРГ. Министр экономики страны Петер Альтмайер и глава МВД Хорст Зеехофер подтвердили, что американцы пытались купить CureVac. Больше всего немцев возмутил тот факт, что исследователям предлагалось сделать свои наработки доступными только для американцев. Власти Германии не позволят, чтобы другие страны присваивали себе исключительные права на наработки немецких вирусологов по вакцине от коронавируса, заявил глава МИД ФРГ Хайко Маас.
Связанные вопросы и ответы:
Вопрос 1: Какие страны ведут гонку за создание вакцины от коронавируса
Ответ: В мире многие страны участвуют в гонке за создание вакцины от коронавируса. Среди них можно выделить США, Китай, Россию, Великобританию, Германию, Францию, Канаду и другие. Каждая страна прилагает усилия для разработки эффективной вакцины и ее продвижения на рынок.
Вопрос 2: Какие компании и организации занимаются разработкой вакцины от коронавируса
Ответ: Разработкой вакцин от коронавируса занимаются как крупные фармацевтические компании, такие как Pfizer, Moderna, AstraZeneca, Johnson & Johnson, так и некоторые университеты и исследовательские центры. Например, Университет Джонса Хопкинса, Национальный институт аллергии и инфекционных заболеваний, Институт Вакцин и Биологических Препаратов имени Гамальдына и другие.
Вопрос 3: Какие методы используются для разработки вакцины от коронавируса
Ответ: Для разработки вакцины от коронавируса используются различные методы, такие как рекомбинантные вакцины, векторные вакцины, инактивированные вирусные вакцины и другие. Например, вакцина Moderna основана на технологии РНК, а вакцина AstraZeneca - на векторной технологии.
Вопрос 4: Какие этапы проходят вакцины при разработке
Ответ: Вакцины проходят несколько этапов разработки, включая исследовательский этап, клинические испытания на животных, клинические испытания на людях, получение разрешения на использование и производство. Каждый этап требует значительного времени и финансовых затрат.
Вопрос 5: Какие проблемы могут возникнуть при разработке вакцины от коронавируса
Ответ: При разработке вакцины от коронавируса могут возникнуть различные проблемы, такие как неэффективность вакцины, побочные эффекты, ограниченные ресурсы и финансовые трудности. Кроме того, вакцина должна пройти строгие клинические испытания и получить разрешение на использование, что может занять много времени.
Вопрос 6: Как вакцинация поможет в борьбе с коронавирусом
Ответ: Вакцинация является одним из самых эффективных способов борьбы с инфекционными заболеваниями, включая коронавирус. Вакцинация помогает развить иммунитет к вирусу и предотвратить его распространение. Вакцинация также помогает снизить количество тяжелых случаев заболевания и смертности. Вакцинация является важным инструментом для восстановления экономики и социальной жизни.
Какие страны участвуют в гонке за создание вакцины от коронавируса
Западные страны приняли российскую вакцину от коронавируса в штыки. Они заявляют, что препарат недостаточно протестирован: он проходит третью фазу клинических испытаний, а значит, потенциально небезопасен. При этом многие государства признают, что создание вакцины стало репутационным успехом России. Неслучайно препарат назвали «Спутник»: 4 октября 1957 года СССР первым запустил искусственный спутник Земли на орбиту. Это событие ознаменовало победу в космической гонке в период холодной войны с Соединенными Штатами.
Москву критикуют за то, что она слишком поспешно зарегистрировала вакцину от коронавируса. Препарат должен пройти еще третий клинический этап проверки, который необходим для оценки надежности препарата. Заявление о российской вакцине спутало планы международных компаний и поставило под вопрос множество сделок на закупку доз препарата у других государств. Еще пять лабораторий по всему миру находятся на том же этапе исследований, что и Россия: одна вакцина разрабатывается в Британии, одна в США, две в Китае и одна в Германии, не говоря уже о сотнях других проектов по всему миру. Нельзя отрицать, что многие страны не хотят признавать первенство Москвы в создании вакцины, поскольку стремятся защитить своих производителей и обеспечить себе место на рынке.

Ампула с вакциной от коронавируса «Гам-Ковид-Вак» в городской поликлинике №2 в Волгограде
Фото: РИА Новости/Кирилл Брага
«Правительства России и Китая уже начали продавать по всему миру свои всё еще не проверенные до конца вакцины. Они пытаются воспользоваться этим мировым кризисом, чтобы укрепить зарубежные связи и расширить свое влияние, пока США вышли из множества международных соглашений и отвернулись от ВОЗ», — писала по этому поводу.
В экономических кругах к российскому препарату относятся иначе. Так, например, бывший главный экономист МВФ Оливье Бланшарв своем Twitter: «Политическая обстановка сейчас такова, что конкурируют между собой два рискованных варианта: можно использовать вакцину, потенциально имеющую побочные эффекты, или позволить инфекции с высокой скоростью распространяться и дальше».
Сколько времени потребуется для создания эффективной вакцины от коронавируса
Об эксперте: Павел Волчков — кандидат биологических наук, вирусолог, генетик, заведующий Лабораторией геномной инженерии Московского физико-технического института (МФТИ).
Существует много разных подходов к созданию вакцины от COVID-19. Она может быть вирусной, инактивированной, векторной, на основе нуклеиновых кислот. Какая из них окажется самой эффективной — пока никто точно не знает. Если вы разработчик, то можете выбрать любую и принять участие в большой мировой гонке по созданию долгожданной прививки. А можете, как ученые из МФТИ, сознательно отказаться от возможных бенефитов и неспешно заняться разработкой экспериментальной вакцины нового типа.
Одни из самых популярных на сегодняшний день — это рекомбинантные или векторные вакцины. Они изготавливаются на основе вирусов-носителей или вирусных векторов. Как это работает? Вы берете какие-то вирусные частицы, «вычищаете» из них все патогенные составляющие и на их место вставляете нужные вам элементы — генетический материал вируса, против которого изготавливается вакцина. По такому принципу была создана прививка от вирусного гепатита B или ротавирусной инфекции. И по такому же принципу сегодня многие разработчики создают вакцину от COVID-19. В частности, в России векторную вакцину от коронавируса разработали в НИИ эпидемиологии и микробиологии имени Н.Ф. Гамалеи.
Павел Волчков:
«Чем хорош вирусный вектор? Он способен инфицировать клетки только один раз и не может размножаться в организме человека дальше. Такая особенность делает рекомбинантные вакцины довольно безопасными. При этом в качестве вирусного вектора можно использовать буквально любой вирус из библиотеки человеческих патогенов. Выбор зависит от того, для какого заболевания вы изготавливаете вакцину. Потому что одни вирусы лучше заражают мышцы, другие — легкие, третьи — центральную нервную систему. Например, та же вакцина Центра Гамалеи выполнена на аденовирусном векторе».
Аденовирусы — ДНК-вирусы. Относятся к группе острых респираторных вирусных инфекций (ОРВИ) и характеризуются поражением слизистых оболочек верхних дыхательных путей, конъюнктив, лимфоидной ткани. Большинство аденовирусных инфекций представляют собой легкую форму инфицирования. Существует семь видов аденовирусов человека (от А до G) и 57 серотипов. Подразделение на серотипы связано с различными способами заражения.
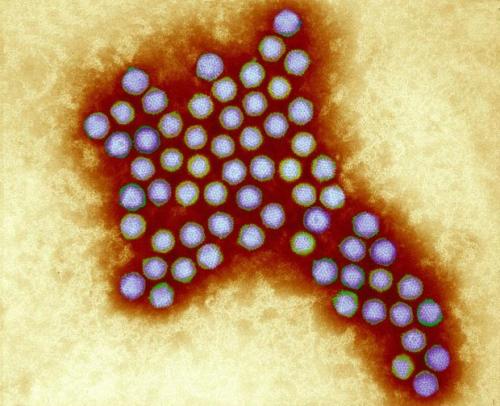
Аденовирус под микроскопом (Фото: Wellcome Images)
В качестве векторов для вакцин, аденовирусы применяются довольно давно. Эти вирусы хорошо изучены. Согласно данным сайта ClinicalTrials.gov , клинические испытания на людях успешно прошли или проходят более сотни различных вакцин на основе аденовирусных векторов.
Среди главных преимуществ этих вирусов — их естественный механизм взаимодействия с клетками человека. Они способны обеспечивать довольно длительную экспрессию антигена, а это успешно активирует врожденный иммунный ответ.
Антигены — это любые вещества, содержащиеся в микроорганизмах и других клетках (или выделяемые ими), которые несут в себе признаки генетически чужеродной информации, и которые потенциально могут быть распознаны иммунной системой организма.
Павел Волчков:
«При всех плюсах, у аденовирусов есть и ряд минусов. Первое — они обладают провоспалительным эффектом. То есть могут чрезмерно драйвить иммунную систему. Проще говоря — вызывать сильный иммунный ответ. Это один из возможных побочных эффектов вообще всех аденовирусных вакцин. Но есть еще один нюанс. Большинство аденовирусов — это естественные патогены человека. Многие из нас сталкивались в течение жизни с аденовирусными инфекциями. А что это значит? Что в крови у таких людей уже есть нейтрализирующие антитела к этому вирусу. Они могут связываться с компонентами вакцины и блокировать ее действие. Поэтому для некоторых из нас такая вакцина будет совершенно неэффективна».
Какие компании и исследовательские группы участвуют в разработке вакцины
«Ленакапавир» действует как ингибитор, препятствующий разрушению капсида — белковой оболочки, которая защищает генетический материал вируса и способствует его доставке в клетку-мишень. Попав внутрь клетки, капсид разрушается, высвобождая вирусный геном в цитоплазму, где вирус начинает использовать клеточные ресурсы для своего размножения. В отличие от этого, препараты для доконтактной профилактики, такие как Truvada и Descovy, воздействуют через другой механизм: они блокируют фермент обратной транскриптазы, который отвечает за внедрение вирусных генов в ДНК клетки-хозяина.
Результаты показывают, что двухразовые инъекции снижают риск заражения на 96 процентов по сравнению с общепринятыми методами профилактики. Ученые выразили надежду, что новый препарат будет одобрен для коммерческого использования уже в 2025 году и станет частью доконтактной профилактики, препятствующей инфицированию вирусом половым путем у каждого, кто сделал инъекцию. Однако в настоящий момент исследователи называют важнейшей задачей увеличение доступности лекарства, поскольку стоимость годовой дозы вакцины превышает 40 тысяч долларов.
Это исследование является продолжением третьей фазы двойного слепого рандомизированного исследования PURPOSE 1, проводимого компанией Gilead Sciences, Inc. Предыдущее клиническое испытание продемонстрировало, что «Ленакапавир» на 100 процентов эффективен в предотвращении заражения ВИЧ и превосходит все имеющиеся препараты. Тогда в испытаниях приняли участие более 5300 женщин в возрасте от 16 до 25 лет в Южной Африке и. Препарат сравнивали с уже используемыми методами терапии ВИЧ, но группу плацебо, в которой испытуемым предоставляли бы пустышку, не включали по этическим соображениям.
В ходе исследования независимый комитет по мониторингу данных, основываясь на предварительных результатах, рекомендовал досрочно прекратить испытания и предоставить «Ленакапавир» всем участникам исследования. Это решение было основано на том, что никаких существенных побочных реакций у принимавших препарат не наблюдалось, тогда как сам препарат продемонстрировал большую эффективность при минимальном количестве требуемых доз.
Какие технологии используются для создания вакцины от коронавируса
Главная идея дизайна молекул против коронавируса заключается в том, что времени на создание принципиально нового лекарства попросту нет. Даже если кандидата найти очень быстро, что далеко не факт, доклинические и клинические испытания продлятся годы.
К счастью, смертность от COVID-19, по сравнению с SARS и MERS, весьма невелика, но это накладывает существенные требования к безопасности потенциального лекарства. Риск от применения лекарства должен быть существенно ниже, чем от самой болезни. А значит, лекарство должно быть безопасным. Это сильно осложняет поиск: есть вероятность, что на этапе клинических испытаний будет выявлен слишком большой риск от лекарства, несоизмеримый с опасностью болезни.
Отсюда возникла идея — не надо разрабатывать новые лекарства! Нужно использовать старые, т.е. найти такие соединения, доклинические испытания которых проведены, безопасность доказана, и остается только проверить активность против SARS-CoV-2. Это называется перепрофилированием лекарств. В связи с этим можно выделить три стратегии разработки лекарства.
- Перепрофилирование других противовирусных препаратов. Как мы уже писали, можно попытаться использовать против SARS-CoV-2 препараты с широким противовирусным потенциалом, которые показали эффективность против РНК-вирусов (например, ВИЧ). Это самый быстрый и надежный способ, с высоким шансом на успех, правда эффективность может быть не очень велика, поскольку препарат не «настраивался» специально против коронавируса. Итак, можно попытаться использовать ингибиторы протеазы Mproили РНК-полимеразы вируса, и именно по этому пути в настоящее время идут клинические испытания. Кроме того, этот подход не расширяет инструментария против вирусов. Он позволяет добиться тактической победы, но в долгосрочной перспективе — не самый лучший. А мы уже убедились, что новых коронавирусов нужно ждать постоянно. Да и не они одни образуют проблему «новых патогенов» — ранее не знакомых нам возбудителей с высоким эпидемическим потенциалом.
- Перепрофилирование других лекарств, не показавших активность против вирусов. Лекарства хороши тем, что их безопасность доказана или, как минимум, измерена. Если имеются сведения, что какое-либо лекарство может иметь активность против коронавируса, можно пропустить стадию изучения его безопасности (пожалуй, самая долгая и дорогая часть доклинических испытаний и первая стадия клинических). Необходимо только изучить его эффективность. Шанс на успех в этом случае меньше. К примеру, не раз было показано, что противомалярийный препарат хлорохин эффективен против вирусов in vitro . Сейчас проводятся клинические испытания против COVID-19, но этот препарат уже не раз проваливался в испытаниях на людях .
- Можно искать лекарства против коронавируса в существующих базах данных химических соединений или в базах данных виртуальных соединений. Можно пытаться придумать структуру, эффективную против коронавируса на основе структуры биологической мишени (какой-нибудь макромолекулы коронавируса, которую надо заблокировать), или использовать методы искусственного интеллекта, способные генерировать структуры молекул, потенциально обладающих нужными свойствами. В любом случае эти молекулы будут новыми, с неизвестной фармакокинетикой и фармакодинамикой, которые нужно изучать и оптимизировать. С одной стороны, на исследования уйдут годы, но с другой — будет создан препарат с принципиально новым видом активности, «настроенной» против коронавируса. В будущем от него может быть и другая польза. Так, препарат N3, который разрабатывался против коронавируса SARS-CoV 2003 г., пригодился при расшифровке структуры протеазы коронавируса 2019 г. Это лучший путь в долгосрочной перспективе, хотя он самый дорогой и долгий.
Какие препятствия могут возникнуть на пути к созданию эффективной вакцины
«Живыми» в вакцинах могут быть как бактерии, так и вирусы. Главная проблема при разработке таких препаратов заключается в обезвреживании того патогена, которым собираются вакцинировать, иначе мы будем просто заражать человека той же самой болезнью. В статье об истории вакцинации мы рассказывали о случае с живой вакциной от полиомиелита, которую представил в 1935 году профессор Кольмер: вирус в ней сохранил слишком высокую способность вызывать заболевание, и это привело к проявлению у некоторых вакцинированных неоправданно сильных побочных эффектов. Случившееся отсрочило появление полноценной общедоступной вакцины на 20 лет.
При этом самая первая вакцина против оспы, придуманная еще Эдвардом Дженнером, была именно «живым» вирусом оспы коров. Великому первопроходцу вакцинации мы должны быть благодарны не только за идею самой процедуры, но и за принципы ослабления патогенов, которые используются до сих пор.
Как правило, ослабленные вакцины создают против вирусов, так как они позволяют развить более широкий иммунный ответ. Но есть и примеры аттенуации (ослабления) бактерий — например, вакцина БЦЖ против туберкулеза. Этой вакцине будет посвящена отдельная статья, так что пока мы опустим подробности ее разработки. Подобным образом получают вакцины для защиты от полиомиелита, сезонного гриппа, желтой лихорадки, кори, эпидемического паротита, краснухи, ветряной оспы и нескольких других заболеваний. Бόльшая часть этих вакцин входит в Национальный календарь прививок , поэтому подробности их создания будут разобраны в будущих статьях спецпроекта.
Основная методика, которую используют для ослабления вируса, — заражение клеточных культур или куриных и перепелиных эмбрионов. В норме вирус адаптируется к своему хозяину довольно точно, заражение клеток другого вида будет затруднено или даже невозможно. Но если такое заражение всё же возможно хотя бы в небольшом числе случаев, то вирус в течение нескольких поколений подстраивается под нового хозяина и перестает быть опасным для человека. Частота мутаций в вирусном геноме обычно достаточно велика, чтобы обеспечить быструю подстройку. При этом там остается достаточное количество неизмененных участков, чтобы вызвать полноценный иммунный ответ и на исходный вирус.
И вот тут-то кроется проблема. Некоторые живые аттенуированные вирусные вакцины могут при длительной циркуляции в организме привитого частично вернуть свои свойства и заражать других людей. Пока это известно только для полиомиелитных вакцинных вирусов. Чтобы предупредить такую возможность, детям рекомендуется сначала ввести убитую вакцину (в России это делается двукратно) и лишь затем живую. Во многих странах применяется только убитая полиовакцина. Для других же живых вирусных вакцин феномен возврата вирулентности не описан, а альтернативы в виде убитых препаратов, как правило, нет.
В чём же преимущество живых вакцин? Почему нельзя ограничиться убитыми? Основная причина — это более сильный иммунный ответ. Дело в том, что при введении живой вакцины организм сталкивается не просто с набором антигенов, а с самым настоящим заболеванием, пусть и сильно ослабленным, и может подобрать больше специфических механизмов защиты. Такой иммунный ответ не только мощнее, но зачастую и продолжительнее.
Также к плюсам живых вакцин стόит отнести более удобное применение. Особенно хорошо это видно на примере вакцины от полиомиелита. Убитую вакцину чаще всего необходимо вводить с помощью болезненных инъекций, в то время как живые полиовакцины просто капают в рот.
К минусам же, несомненно, относятся все проблемы, свойственные живым болезнетворным агентам, которых мы вынуждены сохранять и использовать. Это серьезные требования к хранению и транспортировке, а также максимальная осторожность применения у пациентов с иммунодефицитами.
Как будет проходить тестирование вакцины на людях
В июне этого года в России начнутся испытания вакцины против коронавируса SARS-CoV-2 (COVID-19). Участник подобных исследований, научный сотрудник ГНЦ ВБ "Вектор" Роспотребнадзора Алексей Кабанов рассказал, как вакцина тестируется на людях.
В июне этого года в России начнутся испытания вакцины против коронавируса SARS-CoV-2 (COVID-19) . Участник подобных исследований, научный сотрудник ГНЦ ВБ "Вектор" Роспотребнадзора Алексей Кабанов рассказал, как вакцина тестируется на людях.
По его словам, прежде всего участник исследований должен пройти медосмотр.
"Сначала приглашают на скрининг всех, кто хочет участвовать в этих исследованиях, – рассказал Кабанов в фильме Наили Аскер-заде "Опасный вирус-2" на канале "Россия 1" .
Дальше те, кто подходит по состоянию здоровья, подписывают все необходимые документы и оправляются на вакцинацию.
"Есть специальный корпус, стационар особо опасных инфекций, вот они проводят эти исследования, соответственно, там нас вакцинировали, и мы в течение суток находились под наблюдением врача", – продолжил Кабанов.
Участникам исследования в течение суток постоянно измеряют температуру, осматривают место введения инъекции. Затем они отправляются домой, но должны по определенному графику являться к врачу на осмотр и сдавать анализы, а также фиксировать наблюдения за своим состоянием.
Кабанов отметил, что добровольцев делят на группы: одним прививку делают однократно, другим – тоже однократно, но в более высокой дозировке. Участников третьей группы прививают дважды – вводят максимальную дозу.
По словам Кабанова, испытывать на себе вакцину ему было не страшно.
"Почему не страшно – потому что я работаю с особо опасными вирусными инфекциями, и привиться от одной из них – это небольшой риск для меня", – признался он.
Эпидемия лихорадки Эбола произошла в 2014 году и затронула больше 20 тысяч человек. Во время нее была зафиксирована более чем 50-процентная летальность. Вспышка заболевания также отмечалась в Африке летом 2019 года .
Сколько стоимость разработки вакцины от коронавируса
Для получения дополнительной информации о трех фазах клинических испытаний вакцины нажмите здесь .
Как только по завершении клинических испытаний вакцина достигает стадии предварительного одобрения, она оценивается регулирующим органом на соответствие критериям качества, безопасности и эффективности. После получения одобрения от регулятора производители могут представить вакцину в ВОЗ для проведения преквалификации – процесса оценки, направленного на обеспечение качества, безопасности и эффективности, который помогает ООН и другим международным закупочным организациям определить пригодность вакцины для включения в программы иммунизации.
Во время глобальных чрезвычайных ситуаций в области здравоохранения для ускоренного получения разрешения на экстренное применение вакцины может применяться процедура включения в действующий на уровне ВОЗ. В условиях пандемии продукцию, которая может принести жизненно важную пользу людям во всем мире, не удается достаточно быстро вывести на рынок для массового применения. EUL призван помочь в решении этой проблемы: он обеспечивает ускоренный, но при этом строгий и действующий на временной основе процесс, предназначенный для того, чтобы в кратчайшие сроки обеспечить эффективными препаратами всех нуждающихся. Процесс базируется на оценке соотношения рисков и выгод. Рекомендация ВОЗ на основе результатов преквалификации и применения процедуры EUL может быть использована учреждениями ООН, такими как ЮНИСЕФ и Оборотный фонд Панамериканской организации здравоохранения, для принятия решений о закупках для стран с низким и средним уровнем дохода. На эту рекомендацию ВОЗ также полагается Альянс GAVI при отборе вакцин, для закупки которых могут использоваться его фонды.
Как будет производиться массовое производство вакцины
Казалось бы, с ними нельзя не согласиться: глобальная вакцинация, действительно, должна быть синхронной. Сейчас процесс организован так, что в недостаточно охваченных прививками странах успевают сформироваться новые штаммы COVID-19, которые затем неизбежно распространяются по всему миру. Уберечься от них, как мы видим, не получается даже у богатых, географически изолированных государств, таких как Австралия, которой пришлось прибегнуть к строгому локдауну , чтобы не допустить вспышки заражений дельта-штаммом. Странам, отличающимся протяженной сухопутной границей и более коррумпированными, чем австралийские, чиновниками, избежать проникновения новых штаммов почти невозможно.
Синхронно идущая по всему миру вакцинация позволила бы задушить вирус в каждой стране и тем самым остановить глобальную фабрику новых штаммов. Однако это утверждение верно только в том случае, если мировые производители вакцин в состоянии произвести столько доз, сколько хватит всему человечеству для выработки коллективного иммунитета. Тогда равномерное распределение вакцин между странами позволило бы покончить с пандемией и добиться того, что принято называть игрой с положительной суммой.
Однако сегодня вакцину для всех произвести все еще нельзя. Спрос на прививки пока значительно превышает их предложение, и в такой ситуации многие неизбежно останутся без вакцины. Стоит ли в этом случае бороться за более равномерное распределение вакцин и тратить на это ресурсы?
Не так просто ответить на этот вопрос. Действительно, пока вакцины достаются преимущественно населению развитых стран, жителям небогатых государств во многом остается полагаться на другие способы сдерживания вируса – социальное дистанцирование, маски и локдауны. При этом последняя мера дается таким экономикам значительно тяжелее, чем богатым, располагающим большими фискальными возможностями для поддержки бизнеса и населения. А первые две становятся все менее эффективными из-за новых, более заразных, штаммов.
Однако в случае более равномерного глобального распределения вакцин, при существующих масштабах их выпуска, прививки спасали бы больше жизней в развивающихся экономиках, но при этом не доставались бы многим жителям развитых стран. Это могло бы привести к тому, что США, Великобритания или Израиль испытывали бы сегодня значительно более высокие волны заражаемости и смертности — возможно, близкие к той, что наблюдалась минувшей весной в Индии. Иными словами, более равномерное распределение вакцин без достаточного уровня их выпуска привело бы и к более равномерному распределению смертей от COVID-19. Но это уже игра с нулевой суммой, при которой жизнь в одной стране сохраняется потому, что в другой кто-то умирает от недостатка вакцин. С точки зрения глобальной борьбы с пандемией это вряд ли что-то меняет по сравнению с сегодняшними результатами.
Возможно, определенных улучшений можно было бы добиться, отказавшись от вакцинирования молодых граждан развитых государств в пользу более пожилых жителей бедных стран. Но и в этом случае между развитым и развивающимся миром неизбежна асимметрия в процессе вакцинации, ведь богатые государства, в отличие от бедных, отличаются более возрастным населением. Кроме того, некоторые новые штаммы значительно более беспощадны к молодым людям, чем первоначальная версия вируса.
Как будет распределяться вакцина между странами

История учит нас, говорит профессор Стэнфордского университета Вальтер Шейдель, что пандемии могут оказать серьезное влияние на геополитику и экономику, вплоть до дестабилизации некоторых государств.
Влияние пандемий на общество иногда может принимать неожиданный характер. Если эти события характеризуются смертью и страданиями, которые они оставляют после себя, то они также могут оказать положительное влияние на распределение богатства в обществе. В нескольких случаях пандемии также оказали значительное влияние на глобальную геополитику. Может ли нынешний коронавирус сыграть такую дестабилизирующую роль? Чтобы представить нынешнюю эпидемию Covid-19 в историческом контексте, корреспондент Le Point Габриэль Бушо взял интервью у Вальтера Шейделя. Профессор древней истории в Стэнфордском университете, он является автором книги «Великий уравнитель», труда об экономическом воздействии великих бедствий, поразивших человечество, от развала государства до тотальной войны, в результате чередования страшных эпидемий.
– Вы изучали влияние высокой смертности на уровень неравенства в обществе. Можете ли вы объяснить связь между снижением неравенства и такими серьезными бедствиями, как пандемии?
– Пандемии, о которых нам известно, по времени довольно далеки от нас, и они затронули общества, в основном с аграрной экономикой, сильно отличающиеся от современных. Если начинается эпидемия, которая убивает треть населения, то, соответственно, работать может меньше людей. Таким образом, оставшимся в живых за ту же работу надо платить больше. Кроме того, земельные активы теряют свою стоимость, поскольку существует избыток земли по отношению к числу людей, проживающих на территории. Соответственно, собственники менее богаты, а рабочие менее бедны. Это то, что мы видели в прошлом, но это не совсем применимо к современной эпохе. Эти хорошие исторические примеры не всегда могут предвидеть последствия, возникающие в современном мире
– Возможно ли представить ситуацию, когда пандемия окажет аналогичное воздействие на наши современные общества?
– Первой современной пандемией стал испанский грипп, в результате которого погибли миллионы людей. Это актуальный пример современной пандемии, но проблема в том, что она последовала за Первой мировой войной. Поэтому невозможно отделить влияние войны и последствий этой пандемии на неравенство, которое фактически уменьшилось в последующие годы после конфликта. К счастью, испанский грипп стал последней пандемией такого масштаба!